กาวติดตัวอ่อน มันคืออะไร จะเหนียวติดเหมือนกาวตราช้างไหม มันช่วยให้ท้องได้เลยรึเปล่า มาไขข้อสงสัยกันค่ะ
IUI เกี่ยวข้องกับการใส่อสุจิที่เตรียมไว้ลงในมดลูกของผู้หญิงตามเวลาที่กำหนดอย่างระมัดระวัง ขั้นตอนนี้จะเพิ่มโอกาสในการปฏิสนธิและการตั้งครรภ์ ขั้นตอนนี้สามารถทำได้โดยมีหรือไม่มียารักษาภาวะมีบุตรยากเพื่อกระตุ้นการตกไข่ ทำให้เป็นวิธีที่หลากหลายและเข้าถึงได้อย่างกว้างขวางในการช่วยให้เป็นพ่อแม่
การผสมเทียมระหว่างมดลูก (IUI) คือการรักษาภาวะเจริญพันธุ์ที่นำสเปิร์มที่ฝังเข้าไปในมดลูกของคุณ ในผู้หญิงที่มีสุขภาพดี ไข่จะไปถึงท่อนำไข่จากรังไข่ ซึ่งเป็นที่ที่ไข่และอสุจิได้รับการปฏิสนธิ เมื่อสิ่งนี้ไม่เกิดขึ้นตามธรรมชาติ ผู้หญิงสามารถเลือก IUI ซึ่งเป็นการผสมเทียมประเภทหนึ่งได้ ในขั้นตอนนี้ตัวอสุจิจะถูกล้างและใช้เฉพาะตัวอสุจิที่มีคุณภาพดีเท่านั้น การรักษาด้วย IUI หมายความว่าอสุจิของคู่ครองถูกฉีดเข้ามดลูก ผู้เชี่ยวชาญด้านภาวะเจริญพันธุ์มักเลือก IUI ก่อนที่จะพิจารณาการรักษาภาวะเจริญพันธุ์แบบอื่น คุณอาจได้รับคำแนะนำให้ใช้ยารักษาภาวะมีบุตรยากเพื่อให้แน่ใจว่าไข่จะถูกปล่อยออกมาระหว่างการตกไข่ การผสมเทียม IUI สามารถทำได้ด้วยอสุจิของคู่ของคุณหรือกับอสุจิของผู้บริจาค
เพราะ IUI เป็นการฉีดเชื้อเข้าไปหาไข่ที่ตกในวันตกไข่ มันเป็นขั้นตอนธรรมชาติ ตั้งแต่ไข่ตก จนถึงกระบวนการฝังตัวอ่อน อสุจิตัวไหนวิ่งเจาะไข่ก่อนได้ก็เพศนั้นค่ะ แต่ติดแล้วก็มีโอกาสจะไม่ใช่เพศที่ต้องการด้วยน่ะสิ เพราะการคัดเชื้อแบบ IUI มันไม่ได้เลือกเพศเป๊ะๆ แบบ 100%นั้นเองค่ะ
โดยการเก็บเชื้อของฝ่ายชายออกมาทำการเตรียมอสุจิ โดยการปั่นคัดแยกอสุจิตัวที่ตายออก ซึ่งการเตรียมเชื้อสำหรับการทำ IUI นี้ไม่ได้มีการส่องคัดเลือกดูโครโมโซมเพศของสุจิแต่อย่างใด ไม่ได้ทำการคัดเลือกสเปิร์มตัวที่ดีที่สุดไปจับเจาะไข่อย่างเช่น ICSI ซึ่งเป็นเทคโนโลยีขั้นสูงกว่า ดังนั้นมันจึงเป็นวิธีตามธรรมชาติ สเปิร์มต้องว่ายเอง และก็ลุ้นเพศกันตามธรรมชาติค่ะ ไม่สามารถเลือกเพศได้อัตราความสำเร็จของ IUI อยู่ที่ประมาณ 15-20%ต่อรอบการรักษาเท่านั้นเอง
คู่รักอาจเลือกการผสมเทียมระหว่างมดลูกโดยคำนึงถึงปัจจัยหลายประการ เช่น ปัญหาภาวะมีบุตรยาก หรือเป็นทางเลือกสำหรับผู้หญิงที่เลือกเป็นพ่อแม่โดยไม่มีคู่สมรส กับผู้บริจาค หรือคู่รัก LGBT IUI อาจเป็นทางเลือกที่ดีกว่าเมื่อคู่รักหญิงหรือชายกำลังประสบปัญหาทางการแพทย์ต่อไปนี้:
ปากมดลูกของคุณเป็นช่องเปิดสำหรับมดลูก และเมือกที่ผลิตในปากมดลูกช่วยให้สเปิร์มเคลื่อนจากช่องคลอดไปยังท่อนำไข่ได้ เมือกหนาอาจขัดขวางการเคลื่อนไหวของตัวอสุจิ การรักษาด้วย IUI อสุจิจะถูกใส่เข้าไปในมดลูกของคุณ
การวิเคราะห์น้ำอสุจิเป็นส่วนหนึ่งของการรักษาภาวะมีบุตรยาก หากอสุจิของคู่ของคุณอ่อนแอ มีขนาดเล็ก หรือมีรูปร่างผิดปกติ หรือหากคู่ของคุณไม่สามารถผลิตอสุจิได้ในปริมาณที่ต้องการ การผสมเทียมระหว่างมดลูกสามารถช่วยแก้ปัญหาเหล่านี้ได้ เนื่องจากต้องใช้อสุจิคุณภาพดีที่สุดเท่านั้นในการรักษา
การรักษาด้วย IUI สามารถใช้ในกรณีที่คู่ครองไม่สามารถแข็งตัวของอวัยวะเพศได้หรือไม่สามารถหลั่งอสุจิได้
ภาวะนี้มักเกิดขึ้นเมื่อผู้เชี่ยวชาญด้านภาวะมีบุตรยากไม่สามารถระบุสาเหตุของภาวะมีบุตรยากได้
ในระหว่างการรับคำปรึกษา IUI เกี่ยวกับการเจริญพันธุ์ครั้งแรก ผู้เชี่ยวชาญด้านภาวะเจริญพันธุ์จะหารือเกี่ยวกับประวัติทางการแพทย์และเป้าหมายการสร้างครอบครัวของคุณ จะมีการสั่งการตรวจวินิจฉัยเพื่อตรวจดูท่อนำไข่และมดลูกของคุณ ซึ่งจะช่วยกำหนดวิธีการรักษาภาวะเจริญพันธุ์ที่ดีที่สุดสำหรับคุณ
การรักษาด้วย IUI เกิดขึ้นระหว่างการตกไข่ อาจใช้ยารักษาภาวะเจริญพันธุ์เพื่อกระตุ้นการตกไข่ คลินิกของคุณจะตรวจสอบคุณด้วยอัลตราซาวนด์และการตรวจเลือดเพื่อกำหนดเวลาที่ดีที่สุดในการผสมเทียม
อสุจิของคู่ของคุณหรือผู้บริจาคจะถูกเตรียมในห้องปฏิบัติการของเราโดยใช้การล้างอสุจิเพื่อคุณภาพที่ดีที่สุด ขั้นตอน IUI ใช้เวลาไม่กี่นาทีและไม่เจ็บปวด คล้ายกับการตรวจแปปสเมียร์ คุณสามารถกลับมาทำกิจกรรมได้ตามปกติหลังจากนั้น
สองสัปดาห์หลังการผสมเทียมระหว่างมดลูก จะทำการทดสอบการตั้งครรภ์ หากผลเป็นบวก ทีมรักษาภาวะเจริญพันธุ์ของคุณจะติดตามการตั้งครรภ์ของคุณ และในกรณีที่ผลการทดสอบการตั้งครรภ์ของคุณเป็นลบ พวกเขาจะวางแผนรอบใหม่หรือสำรวจวิธีการรักษาอื่น ๆ
IUI คือการรักษาภาวะเจริญพันธุ์ที่ง่ายและคุ้มค่า ซึ่งแนะนำสำหรับสภาวะต่างๆ เช่น ภาวะมีบุตรยากจากปัจจัยปากมดลูก ภาวะมีบุตรยากจากไข่ ภาวะมีบุตรยากจากฝ่ายชาย ภาวะมีบุตรยากทางภูมิคุ้มกันวิทยา และภาวะมีบุตรยากโดยไม่ทราบสาเหตุ นอกจากนี้ IUI ยังช่วยให้อสุจิเข้าถึงไข่ได้ง่ายขึ้น เนื่องจากช่วยลดเวลาและระยะทางในการไปถึงไข่ ซึ่งช่วยเพิ่มโอกาสในการตั้งครรภ์
การวิจัยชี้ให้เห็นว่าการกระตุ้นรังไข่มากเกินไป อัตราความสำเร็จของ IUI จะเพิ่มขึ้น การรักษาด้วย IUI เป็นที่นิยมสำหรับผู้หญิงอายุต่ำกว่า 35 ปี โดยเฉพาะอย่างยิ่งในสภาพแวดล้อมที่มีเทคโนโลยีจำกัด ผู้เชี่ยวชาญของคุณอาจแนะนำรอบการผสมเทียมระหว่างมดลูก 4-6 รอบก่อนที่จะพิจารณาการผสมเทียมหรือทางเลือกอื่นๆ
การรักษาด้วย IUI เป็นขั้นตอนที่ไม่รุกรานและปลอดภัย โดยมีความเสี่ยงน้อยที่สุดที่จะเกิดโรคแทรกซ้อนร้ายแรง ความเสี่ยงที่อาจเกิดขึ้นได้แก่:
การติดเชื้อ:
ขั้นตอนการผสมเทียมระหว่างมดลูกมีความเสี่ยงเล็กน้อยต่อการติดเชื้อ แต่แพทย์ของคุณใช้เครื่องมือที่ปลอดเชื้อเพื่อลดความเสี่ยงนี้ ทำให้การติดเชื้อเกิดขึ้นได้ยาก
ทารกหลายคน
หากใช้ยารักษาภาวะเจริญพันธุ์เพื่อกระตุ้นการตกไข่ ก็มีโอกาสที่จะมีลูกหลายคนเนื่องจากมีการปล่อยไข่มากกว่าหนึ่งฟอง แพทย์ของคุณจะตรวจสอบและปรับยาอย่างระมัดระวังเพื่อหลีกเลี่ยงการปล่อยไข่มากเกินไป
อาการอื่นๆ
ในบางกรณี การใช้ยาเพื่อการเจริญพันธุ์ระหว่าง IUI อาจทำให้เกิดภาวะรังไข่ถูกกระตุ้นมากเกินไป (OHSS) ส่งผลให้รังไข่ขยายใหญ่ขึ้น มีของเหลวสะสม และตะคริว ไม่บ่อยนัก OHSS อาจทำให้เกิดอาการรุนแรง เช่น เวียนศีรษะ น้ำหนักเพิ่มกะทันหัน หายใจลำบาก คลื่นไส้ ปวดท้องรุนแรง หรือขนาดช่องท้องเพิ่มขึ้น หากคุณพบอาการเหล่านี้ควรติดต่อแพทย์ทันที
ในรอบ IUI โดยทั่วไป เริ่มต้นตั้งแต่เริ่มมีประจำเดือนและสิ้นสุดประมาณสองสัปดาห์หลัง IUI ด้วยการทดสอบการตั้งครรภ์ในเลือด ประมาณวันที่สองหรือสามของประจำเดือน การตรวจเลือดจะยืนยันว่าคุณยังไม่ได้ตั้งครรภ์ แพทย์ของคุณอาจทำอัลตราซาวนด์ทางช่องคลอดเพื่อตรวจเยื่อบุมดลูกและรูขุมขนของรังไข่ ก่อนการตกไข่ การตรวจอัลตราซาวนด์เพิ่มเติมจะทำให้เยื่อบุหนาขึ้นและรูขุมขนจะโตขึ้น เมื่อรูขุมขนโตเต็มที่มีขนาดมากกว่า 20 มม. เวลาตกไข่ก็ใกล้เข้ามา แพทย์ของคุณอาจใช้ยาฉีดกระตุ้น hCG เพื่อกระตุ้นการตกไข่ หรือคุณสามารถวัดระดับ LH ที่บ้านได้ เมื่อระดับ LH สูงสุด IUI จะดำเนินการในวันถัดไป
ค่าใช้จ่ายของการรักษาด้วย IUI มักจะเริ่มต้นที่ 13,900 -25,000ต่อรอบ

กาวติดตัวอ่อน มันคืออะไร จะเหนียวติดเหมือนกาวตราช้างไหม มันช่วยให้ท้องได้เลยรึเปล่า มาไขข้อสงสัยกันค่ะ
มาทำความรู้จักตัวช่วยดีดีชื่อว่า “Embryo Glue“ ในการช่วยการฝังตัวอ่อน และเพิ่มโอกาสการตั้งครรภ์ได้มากขึ้นอีกด้วย
Embryo glue คือ น้ำยาชนิดหนึ่งที่มีส่วนผสมของ โปรตีนที่ชื่อว่า Hyaluronan ซึ่งเป็นสารที่มีอยู่ตามธรรมชาติในร่างกาย และจะพบเป็นจำนวนมากในเยื่อบุโพรงมดลูกในช่วงเวลาที่มีการฝังตัวของตัวอ่อน โดยสารชนิดนี้จะทำหน้าที่จับกับตัวรับ (Receptor) ที่ชื่อ CD44 ที่อยู่ที่ผิวของเยื่อบุโพรงมดลูก ในช่วงเวลาที่จะมีการฝังตัวของตัวอ่อนตามธรรมชาติ เมื่อเรานำ Hyaluronan มาผสมกับตัวอ่อน Hyaluronan จะซึมเข้าไปในเปลือกของตัวอ่อนและยึดติดกับเซลล์ของตัวอ่อนไว้ มันก็เลยเกิดแรงยึดเหนี่ยวขึ้นระหว่างตัวอ่อนกับเยื่อบุโพรงมดลูก ทำให้ตัวอ่อนวางอยู่บนเยื่อบุโพรงมดลูกไม่เคลื่อนที่ไหลไปไหน อีกทั้ง Hyaluronan นั้นเป็นอาหารสำหรับตัวอ่อนด้วย ตัวอ่อนจึงสามารถเจริญเติบโตได้ดีและฝังตัวลงไปบนเยื่อบุโพรงมดลูก เกิดเป็นการตั้งครรภ์ได้
โดยการทำงานของน้ำยา Embryo glue คือจะทำการเคลือบตัวอ่อนเพื่อง่ายต่อการผ่านชั้นสารน้ำที่อยู่บริเวรพื้นผิวเยื่อบุผิว และเมื่อตัวอ่อนเข้าใกล้เยื่อบุผิวโพรงมดลูกสาร Hyaluronan จะทำการยึดติดกับตัวรับระหว่างเซลล์ตัวอ่อนและเซลล์เยื่อบุโพรงมดลูก ( Receptor CD44 ) หลังจากนั้นตัวอ่อนจะทำการยึดเกาะเซลล์เยื่อบุโพรงมดลูกนั้นเอง
เมื่อใช้กาวติดตัวอ่อนร่วมกับการย้ายตัวอ่อน
ในผู้หญิงที่ทำเด็กหลอดแก้ว ที่อายุ 30 ปีหรือน้อยกว่า อัตราการตั้งครรภ์อยู่ที่ 70-85%
ถ้าอายุ 31-34 ปี ก็ประมาณ 50%
แต่ถ้าอายุ 35 ปีหรือมากกว่า ก็เหลือแค่ประมาณ 30% เท่านั้น
จะเห็นได้ว่าอายุฝ่ายหญิงเป็นปัจจัยที่สำคัญที่สุดว่าจะท้องหรือไม่ ปัจจุบันมีรายงานการศึกษาหลายๆฉบับที่แสดงให้เห็นผลในทางบวกของ Embryo Glue ที่ช่วยให้อัตราการตั้งครรภ์สูงขึ้นได้อย่างมีนัยสำคัญทางสถิติ แต่ก็ต้องอาศัยองค์ประกอบหลายๆอย่างช่วยด้วยนะคะ
Smile IVF Clinic เราพร้อมให้คำปรึกษาเรื่อง “การมีบุตรยาก” โดยทีมแพทย์ ทีมพยาบาล ทีมนักวิทย์ฯ และผู้เชี่ยวชาญที่มีประสบการณ์โดยตรง รวมไปถึงเครื่องมือและห้องปฏิบัติการทางแล็บที่ทันสมัยใหม่ เพื่อเพิ่มโอกาสการตั้งครรภ์ที่ผลสำเร็จสูงสุด

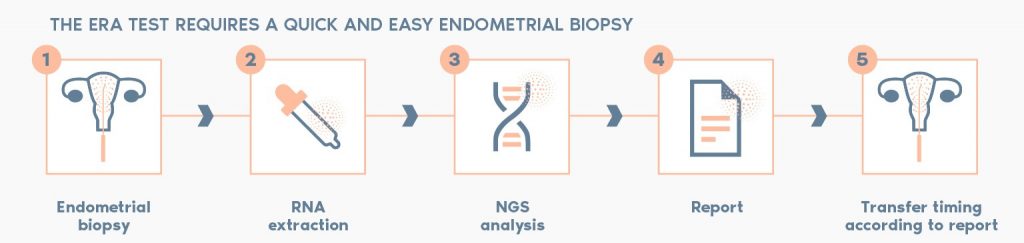
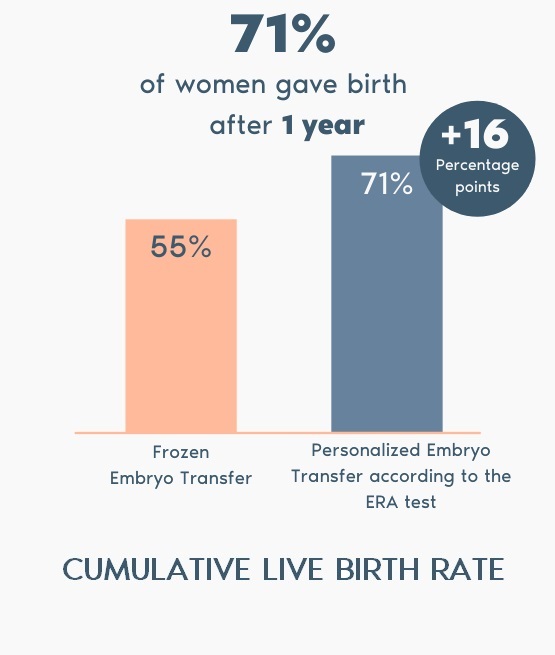
ERA test (Endometrial Receptivity Analysis Test) ตัวช่วยเพิ่มโอกาสฝังตัวให้สูงขึ้นจากการย้ายตัวอ่อนวิธีปกติทั่วไป เพิ่มโอกาสในการตั้งครรภ์โดยไม่สูญเสียตัวอ่อนที่ดี แม้แต่ตัวอ่อนที่ดีที่สุดก็ยังไม่สามารถปลูกถ่ายได้หากสภาวะผนังมดลูกไม่เหมาะสมต่อการฝังตัว โดยรายงานผลจะเป็นการให้คำแนะนำช่วงเวลาการย้ายตัวอ่อนเฉพาะบุคคล และแพทย์จะใช้ผลการวิเคราะห์เพื่อคำนวณเวลาการย้ายตัวอ่อน (โดยปรับตามการเริ่มใช้กลุ่มยา Progesterone ) ในรอบจริง.
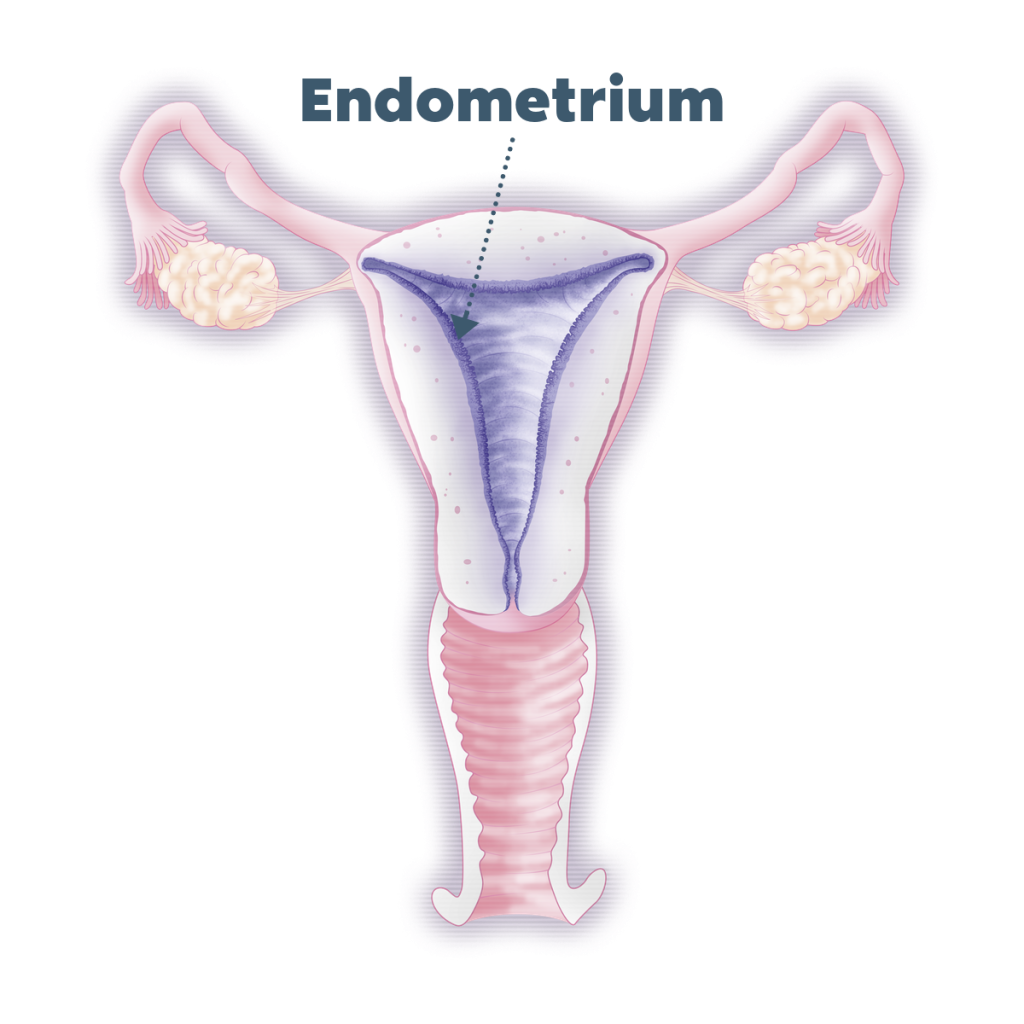
เยื่อบุโพรงมดลูกคืออะไร?
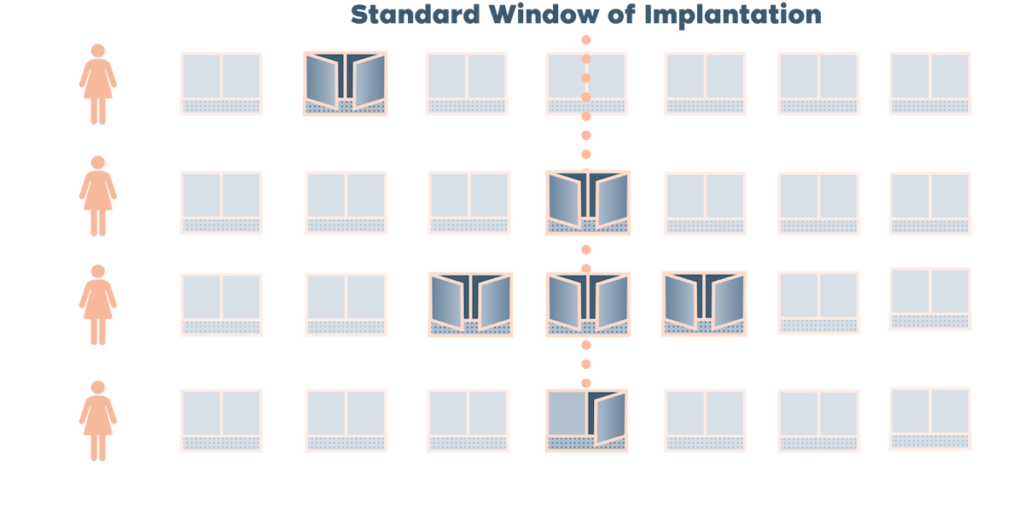
การเปิดกว้างของเยื่อบุโพรงมดลูกคืออะไร?

คำถามที่พบบ่อย ไม่จดทะเบียนสมรส ทำเด็กหลอดแก้วได้หรือเปล่าคะ
คู่รักเพศเดียวกันแต่งงานอย่างถูกต้องตามกฎหมายในต่างประเทศ ฉันสามารถใช้วิธีการ IUI และ IVF ในประเทศไทยได้หรือไม่
ข้อบังคับทางกฎหมายเกี่ยวกับการแช่แข็งตัวอ่อนมีอย่างไรบ้าง
ในประเทศไทย สามารถตรวจคัดกรองความผิดปกติทางกันธุกรรมของตัวอ่อนก่อนการฝังตัวได้หรือไม่

ภาวะรังไข่หยุดทำงานก่อนวัย (วัยทองก่อนวัยอันควร) คือภาวะที่รังไข่ทำงานผิดปกติไป ในขณะที่อายุยังน้อย (น้อยกว่า 40ปี)
โดยธรรมชาติแล้ว รังไข่จะค่อยๆ ทำงานด้อยประสิทธิภาพลงตามอายุเพิ่มขึ้น และหยุดทำงานเมื่อเข้าสู่วัยหมดประจำเดือน เมื่อรังไข่หยุดทำงาน ก็คือไม่มีการตกไข่ด้วย อย่างไรก็ตาม ผู้ที่มีอาการภาวะรังไข่หยุดทำงานก่อนวัย ไม่ได้ไม่มีการตกไข่เลย เพียงแต่ว่ารังไข่มีการทำงานผิดปกติไปจากเดิม โดยอาจจะการตกไข่เกิดขึ้นเพียงครั้งคราวเท่านั้น
โดยภาวะนี้มีสาเหตุมาจาก
1.ประจำเดือนขาด พบได้ประมาณร้อยละ 2-10
2.เลือดออกผิดปกติทางช่องคลอด ก่อนประจำเดือนจะขาด เป็นสาเหตุที่พบบ่อยที่สุด โดยมักจะขาดไปหลังการ
3.ตั้งครรภ์ หรือหลังจากหยุดยาคุมกำเนิด
4.โครโมโซมผิดปกติ พบได้ประมาณร้อยละ 10
5.ภาวะมีบุตรยาก พบน้อย
6.อื่นๆ เช่น โรคภูมิคุ้มกันบกพร่อง การทำเคมีบำบัด
การฉีด PRP จะช่วยรักษาอาการ และฟื้นฟูเนื้อเยื่อได้หลายชนิด เพราะในเกล็ดเลือดมี Growth Factor และ Cytokines อันเป็นสารประกอบที่ช่วยกระตุ้นเซลล์รอบๆ เนื้อเยื่อให้เกิดกระบวนการฟื้นฟูและแบ่งตัวตามกลไกธรรมชาติได้เร็วขึ้น มีประสิทธิภาพยิ่งขึ้น
1.ผู้ที่มีปัญหารังไข่เสื่อมก่อนวัย การทำ PRP จะช่วยกระตุ้นระดับฮอร์โมนให้การทำงานของรังไข่ให้ดีขึ้น หลังฉีดแล้วพบว่า คนไข้ส่วนใหญ่มีระดับ AMH (ฮอร์โมนที่บอกถึงจำนวนไข่) เพิ่มขึ้น
2.ผู้ที่มีภาวะรังไข่ตอบสนองต่อการกระตุ้นต่ำ
ผู้ที่มีปัญหาเยื่อบุโพรงมดลูกบางจนไม่สามารถย้ายตัวอ่อนได้ เมื่อได้รับการฉีด PRP ก่อนการสอดยาโปรเจสเตอโรน พบว่าช่วยให้เยื่อบุโพรงมดลูกหนาขึ้น และมีเลือดมาหล่อเลี้ยงเยื่อบุโพรงมดลูกเพิ่มขึ้น
3.ผู้ที่ทำการกระตุ้นไข่ แต่ได้ตัวอ่อนไม่แข็งแรง ไม่ถึงระยะ blastocyst หรือตรวจโครโมโซมไม่ผ่าน
ใช้ระยะเวลาประมาณ 20 นาที เมื่อนำเลือดไปปั่นแยกแล้ว สามารถนำฉีดเข้าโพรงมดลูกหรือฉีดบริเวณเนื้อรังไข่ได้โดยไม่ต้องผ่าตัด และไม่ต้องพักฟื้น มีการวางยาสลบโดยวิสัญญีแพทย์ จึงไม่ควรขับรถกลับบ้านเองตามลำพัง เพื่อความปลอดภัย
อย่างไรก็ตาม ยังไม่มีผลการวิจัยรองรับในเรื่องการเพิ่มจำนวนไข่ รวมถึงอัตราความสำเร็จในการตั้งครรภ์ หรือโอกาสในการเกิดมะเร็งที่รังไข่จากการฉีด PRP ควรปรึกษาแพทย์ก่อนทุกครั้ง
การตรวจโครโมโซมตัวอ่อนด้วยเทคนิค NGS เหมาะกับคู่สมรสที่ทำเด็กหลอดแก้วทั้ง IVF และ ICSI ในกรณีที่
1.คุณแม่อายุมากกว่า 35 ปี
2.คุณแม่มีประวัติแท้งซ้ำมากกว่า 2 ครั้ง ในช่วงที่อายุครรภ์น้อยกว่า 12 สัปดาห์
3.คุณแม่มีประวัติแท้ง และตรวจตัวอ่อนพบว่าตัวอ่อนที่แท้งไปมีพันธุกรรมผิดปกติ
4.คู่สมรสเคยทำเด็กหลอดแก้ว ไม่ว่าจะเป็น IVF หรือ ICSI มากกว่า 2 ครั้ง แล้วตั้งครรภ์ไม่สำเร็จ
5.คู่สมรสทั้งสองฝ่าย หรือฝ่ายใดฝ่ายหนึ่งมีพันธุกรรมผิดปกติ หรือทราบว่าเป็นพาหะ
6.คู่สมรสเคยมีลูกที่พิการ หรือมีพันธุกรรมผิดปกติ
7.มีคนในครอบครัวเป็นโรคทางพันธุกรรม
8.คุณพ่อมีอสุจิที่ผิดปกติอย่างรุนแรง
9.มีเหตุจำเป็นที่จะต้องใช้ประโยชน์จากสเต็มเซลล์ของทารก เพื่อตรวจดูก่อนว่าตัวอ่อนที่จะย้ายไปเพื่อตั้งครรภ์ มีพันธุกรรมที่สามารถนำสเต็มเซลล์ไปใช้กับคนในครอบครัวที่กำลังป่วยอยู่ได้หรือไม่
การตรวจโครโมโซม PGS จะแบ่งออกเป็น 3 ประเภทย่อยตามเทคนิคที่ใช้ตรวจ ได้แก่
2.1 FISH (Fluorescence in situ Hybridization) เป็นเทคนิคเก่า ที่จะตรวจโดยการย้อมสีโครโมโซม และนับจำนวนว่ามีจุดสีครบคู่หรือไม่ แต่วิธีการนี้ สีที่ย้อมจะติดที่โครโมโซมเพียง 9 คู่ ทำให้ผลการตรวจไม่แม่นยำเท่าใดนัก
2.2 CCS (Comprehensive Chromosome Screening) เป็นเทคนิคที่จะตรวจโดยใช้ DNA ของตัวอ่อนจับคู่กับ DNA ควบคุม ทำให้สามารถตรวจนับได้ครบทั้ง 23 คู่ ทำให้ผลการตรวจแม่ยำมากขึ้น
2.3 NGS (Next Generation Sequencing) เป็นเทคนิคใหม่ล่าสุดในการตรวจโครโมโซมตัวอ่อนที่จะตรวจโดยการหาลำดับเบส (นิวคลีโอไทด์) ของตัวอ่อน ทำให้ได้ข้อมูลของโครโมโซมและสารพันธุกรรมอย่างละเอียด ทั้งยังทำได้เร็ว และค่าใช้จ่ายถูกกว่าการทำ CCS จึงเป็นวิธีการที่ได้รับความนิยมมากที่สุดในปัจจุบัน
การเก็บตัวอย่างเซลล์ จะทำเมื่อเพาะเลี้ยงตัวอ่อนได้ประมาณ 5 วัน จนตัวอ่อนเข้าสู่ระยะ Blastocyst เนื่องจากเป็นระยะที่มีเซลล์จำนวนมากพอ และพร้อมที่จะย้ายเข้าสู่โพรงมดลูกแล้ว การเก็บเซลล์ออกมาเพื่อตรวจโครโมโซมจะเก็บออกมาประมาณ 3 – 5 เซลล์ ขั้นตอนนี้จะต้องใช้อุปกรณ์เฉพาะที่ทันสมัย และต้องระมัดระวังเป็นอย่างมาก เพราะหากผิดพลาดอาจทำให้ตัวอ่อนเสียหาย จนโอกาสตั้งครรภ์ลดลงได้
การตรวจโครโมโซมตัวอ่อนด้วยเทคนิค NGS จะต้องใช้สารพันธุกรรมเป็นจำนวนมาก แต่สารพันธุกรรมที่ได้จากเซลล์ตัวอ่อนเพียง 3 – 5 เซลล์นั้นไม่เพียงพอ จึงต้องเพิ่มจำนวนสารพันธุกรรมก่อนจะเข้ากระบวนการ NGS
การตรวจด้วยเทคนิค NGS จะทำโดยแยก DNA หรือ RNA ออกจากกันจนเป็นเบสสายสั้นๆ และเข้ากระบวนการให้สารพันธุกรรมกลับมาต่อกันจนกลายเป็นจีโนม (Genome) หรือ DNA ที่เป็นรูปเกลียว จากนั้นผู้เชี่ยวชาญจะนำข้อมูลของจีโนมไปวิเคราะห์ต่อว่ามีความผิดปกติหรือไม่
ที่คลินิกรักษาผู้มีบุตรยากSmile IVF Clinic เราให้บริการตรวจด้วยเทคนิคใหม่ล่าสุดอย่าง NGS ซึ่งมีจุดประสงค์หลักเพื่อลดความเสี่ยงการแท้ง ก่อนย้ายตัวอ่อนใส่กลับเข้าไป กรณีทำ IVF หรือ ICSI ช่วยให้เกิดผลสำเร็จตั้งแต่ครั้งแรก และหลีกเลี่ยงผลกระทบทางจิตใจในกรณีที่แท้งบุตรอีกด้วย
นอกจากนี้ การตรวจโครโมโซมของตัวอ่อนยังมีประโยชน์ในรายที่คุณหรือคู่สมรสมีความผิดปกติของสารพันธุกรรมหรือเป็นพาหะของโรคต่างๆ อย่างเช่น โรคกล้ามเนื้ออ่อนแรง โรคธาลัสซีเมีย หรือโรคมะเร็งเต้านมที่มียีนกลายพันธุ์ที่ผิดปกติ ถ้าคนในครอบครัวหรือว่าคู่สมรสของคุณมีปัญหาดังต่อไปนี้ ควรเข้ามาปรึกษาแพทย์ผู้เชี่ยวชาญด้านภาวะมีบุตรยาก เพื่อวางแผนการรักษาต่อไป